
La dénutrition touche plus de 2 millions de personnes en France.
Ce n’est pas qu’une question d’appétit, mais souvent un signe d’épuisement, de fragilité ou de maladie.
Fatigue, perte de force, chutes répétées : les signes sont discrets, mais lourds de conséquences.
→ En officine, chaque échange peut devenir une chance d’agir.
Comment repérer ces signaux faibles et aider nos patients à retrouver énergie et équilibre?
Sommaire
Toggle📥 Outils pratiques à télécharger
Deux fiches prêtes à l’emploi pour agir dès aujourd’hui :
→ Fiche Patient — Suivi du poids, appétit et prises de CNO.
Télécharger la fiche (PDF)
→ Fiche Officinale — Suivi pro, observance et coordination médicale.
Télécharger la fiche (PDF)
À remettre lors de vos délivrances de CNO ou conseil nutritionnel.
Comprendre la Dénutrition : Enjeux de Santé Publique et Rôle du Pharmacien
Chez de nombreux patients, la dénutrition avance en silence, dissimulée derrière des signes anodins.
Elle s’installe peu à peu, dans un contexte de vieillissement, de maladies chroniques et de traitements lourds.
Pourtant, chaque pharmacie d’officine peut jouer un rôle décisif : repérer, informer, orienter.
L’objectif reste clair : préserver la vitalité, éviter les complications, et soutenir l’autonomie.
À ce stade, la prévention nutritionnelle est aussi précieuse qu’un traitement.
Un enjeu croissant chez les seniors et les patients fragiles
Le vieillissement de la population rend la vigilance nutritionnelle essentielle.
Selon la HAS (2024), la dénutrition multiplie par deux le risque d’hospitalisation prolongée chez les plus de 70 ans et ralentit la récupération après un traitement ou une chute.
Mais les seniors ne sont pas les seuls concernés :
40 % des patients atteints de cancer ou de maladie d’Alzheimer sont dénutris (source : HAS 2024, SFNCM).
1 enfant hospitalisé sur 10 présente une dénutrition, souvent liée à une maladie aiguë ou à une perte d’appétit temporaire (source : Santé publique France).
Derrière ces chiffres, il y a des vies.
Une perte d’autonomie, un isolement progressif, ou simplement la fatigue liée à un traitement.
Et souvent, c’est le pharmacien qui en perçoit les premiers signes.
Le rôle clé du pharmacien dans la prévention
L’officine est un lieu d’observation unique.
Chaque échange au comptoir peut révéler un changement de poids, un manque d’appétit ou une fatigue inhabituelle.
L’équipe officinale agit à plusieurs niveaux :
• Repérer les signaux d’alerte : perte de poids, appétit réduit, fonte musculaire.
• Orienter vers le médecin ou le diététicien en cas de risque confirmé.
En intégrant cette surveillance nutritionnelle dans le suivi des traitements — chimiothérapie, chirurgie, polypathologie —
→ Le pharmacien devient un maillon essentiel du parcours de soins.
Il ne se contente pas de délivrer un produit : il préserve la santé globale du patient.
À retenir :
- La dénutrition, définie comme un déséquilibre entre les apports et les besoins nutritionnels, entraîne une perte de poids involontaire et un affaiblissement général.
- C’est un enjeu majeur de santé publique dont la détection précoce en officine peut réellement changer le pronostic.
Populations les plus exposées à la Dénutrition
Certaines personnes sont plus à risque et méritent une attention accrue au comptoir.
Repérer ces profils permet d’agir avant les complications.
- Seniors :
4 à 10 % des personnes âgées vivant à domicile sont dénutries.
Ce chiffre grimpe à 50 % à l’hôpital.
Isolement, troubles bucco-dentaires et polymédication accentuent le risque. - Patients atteints de maladies chroniques :
Environ 40 % des patients cancéreux ou atteints d’Alzheimer souffrent de dénutrition.
Les traitements lourds (chimiothérapie, corticoïdes, chirurgie) favorisent la fonte musculaire et la perte d’appétit. - Enfants hospitalisés :
1 sur 10 est concerné, souvent avant 3 ans.
Une prise en charge précoce aide à préserver la croissance et à éviter des séquelles durables.
👉 L’OMS recommande une surveillance nutritionnelle continue et l’introduction précoce de suppléments oraux quand les apports sont insuffisants (source OMS). - Autres contextes à risque :
Hospitalisation prolongée, dépression, régimes restrictifs, troubles neurologiques ou psychiatriques.
Chaque situation mérite une évaluation nutritionnelle adaptée.
Dépister la Dénutrition à l’Officine : Méthodes et Outils Recommandés
Le dépistage rapide fait toute la différence.
Plus l’intervention est précoce, plus la récupération est possible.
En officine, chaque observation, chaque échange, peut devenir un signal d’alerte.
Identifier les Signes Précoces de Dénutrition
Repérer les signes d’alerte de la dénutrition en officine pour un dépistage précoce.
Les signes les plus fréquents :
Perte de poids involontaire (≥ 5 % en 1 mois ou ≥ 10 % en 6 mois)
Fatigue, faiblesse musculaire ou fonte visible
Appétit réduit, goûts altérés, dégoût pour certains aliments
Peau sèche, cheveux cassants, ralentissement du rétablissement après maladie
Astuce officinale : interroger le patient, suffit souvent à déclencher une discussion utile.
“Avez-vous remarqué une perte de poids récente ?”
“Avez-vous moins d’appétit ces derniers temps ?”
Tableau : Dépistage/Repérage Officinal
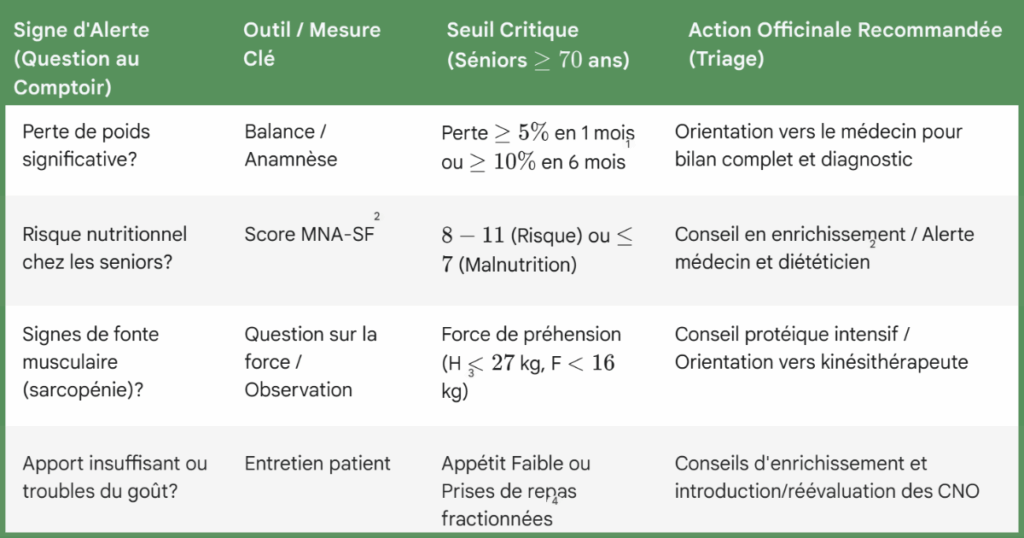
Les Outils Validés pour un Dépistage Fiable
Le dépistage ne se fait pas “à l’œil”.
Il repose sur des outils validés et simples d’utilisation.
Mini Nutritional Assessment (MNA® ou MNA-SF)
C’est l’outil le plus reconnu pour les personnes âgées (≥70 ans).
Développé par des gériatres et validé par la HAS, il évalue le risque de dénutrition à partir de quelques questions.
🔗 Télécharger le Mini Nutritional Assessment sur nutripro.nestle.fr
Score MNA et significations
| Score | Interprétation | Action recommandée |
|---|---|---|
| 12–14 points | État nutritionnel normal | Surveillance annuelle |
| 8–11 points | Risque de dénutrition | Conseils d’enrichissement et suivi mensuel |
| ≤ 7 points | Dénutrition confirmée | Orientation vers médecin/diététicien, CNO à envisager |
Selon la HAS (2025), le dépistage nutritionnel doit être systématique à chaque admission hospitalière et réévalué régulièrement en ville, notamment chez les patients fragiles ou sous traitements longs.
Cette continuité du suivi donne à l’officine un rôle clé dans la prévention des complications liées à la dénutrition.
Critères Diagnostiques de la HAS (2021–2024)
Le diagnostic repose sur deux critères associés :
Un critère phénotypique :
perte de poids ≥5 % en 1 mois ou ≥10 % en 6 mois
IMC <21 chez la personne âgée
Un critère étiologique :
apport nutritionnel insuffisant (<50 % des besoins pendant 1 semaine)
pathologie aiguë ou chronique entraînant une inflammation
📘 Source :
Haute Autorité de Santé, Recommandations – Diagnostic de la dénutrition chez l’adulte
Agir face à la dénutrition – Stratégies nutritionnelles à l’officine
La prise en charge nutritionnelle repose sur une approche simple : renforcer les apports sans bouleverser les habitudes.
À l’officine, chaque conseil compte pour aider le patient à retrouver énergie, force et plaisir de s’alimenter.
L’alimentation enrichie et les CNO – duo incontournable
La première étape consiste à enrichir les repas quotidiens :
• Ajouter poudre de lait entier, œuf, fromage râpé ou crème fraîche.
• Fractionner les repas en 3 prises principales + 2 collations.
• Adapter la texture : purées, aliments mous, soupes onctueuses.
Conseil pratique : encourager les aliments plaisir. Retrouver l’appétit, c’est déjà soigner.
Compléments nutritionnels oraux (CNO) – un allié essentiel
Lorsque ces mesures ne suffisent plus, les Compléments Nutritionnels Oraux (CNO) prennent le relais.
Ces produits : Fortimel, Delical, Fresubin, Clinutren ou Ressource 2.0 apportent une densité nutritionnelle élevée :
- Hyperprotéinés (≥ 7 g/100 ml) et hypercaloriques (≥ 1,5 kcal/ml).
- Objectif : +400 kcal et +30 g de protéines/jour.
- Prise : 1 à 3 unités par jour, entre les repas.
→ Conservation : au frais après ouverture, à consommer dans les 24 h.
→ Astuce officinale : variez goûts et textures pour améliorer la tolérance et l’observance.

Recettes enrichies simples :
- Smoothie hyperprotéiné au Fortimel ;
- Porridge au Delical ;
- Soupe crémeuse au Fresubin.
- Crème Dessert Enrichie au Renutryl Booster
Nutrition entérale et parentérale – coordination et relais
Si le patient ne peut plus s’alimenter par voie orale, la prise en charge passe à un autre niveau.
La nutrition entérale est à privilégier dès que le tube digestif reste fonctionnel, conformément aux recommandations HAS 2024.
Elle se fait par sonde nasogastrique ou gastrostomie et reste la voie de choix avant d’envisager une nutrition parentérale.
La nutrition parentérale, administrée en perfusion, concerne les cas extrêmes : malabsorption, cancer avancé, chirurgie lourde.
Le pharmacien a ici un rôle clé :
surveiller les interactions entre nutrition artificielle et traitements ;
accompagner les proches ;
maintenir le lien avec l’équipe médicale pour éviter ruptures ou erreurs de dosage.
Codes LPP – Produits de Nutrition Orale Remboursables
Pour assurer une délivrance conforme et un remboursement sans erreur, il est essentiel que l’équipe officinale connaisse les codes LPP (Liste des Produits et Prestations) applicables aux compléments nutritionnels oraux (CNO).
Ces codes définissent les conditions de prise en charge par l’Assurance Maladie et sont régulièrement mis à jour sur la base officielle Ameli.
Les produits inscrits à la LPP doivent répondre à des exigences nutritionnelles précises :
Apport protéique ≥ 7 g pour 100 ml,
Densité énergétique ≥ 1,5 kcal/ml,
Prescription médicale obligatoire, initialement pour 10 jours, puis renouvelable après réévaluation.
Astuce officinale
Pensez à vérifier chaque semestre la validité du code dans la base Ameli pour éviter toute non-conformité de facturation.
| Code LPP | Désignation officielle (Ameli) | Statut de prise en charge |
|---|---|---|
| 1105899 | Nutrition orale, adulte, protéines seules, 400 ≤ volume ≤ 500 mL (B/1) | ✅ Actif — prix applicable jusqu’au 01/06/2025 |
| 1131827 | Nutrition orale, adulte, protéines seules, 300 ≤ volume < 400 mL (B/1) | ✅ Actif — désignation mise à jour au 07/08/2025 |
| 1131810 | Nutrition orale, adulte, glucides seuls, 200 ≤ volume ≤ 500 mL (B/1) | ✅ Actif — conforme LPP 2025 |
Source : Base LPP Ameli – Nutrition orale (codes à vérifier en temps réel) :
codage.ext.cnamts.fr
Outils Pratiques de Suivi du Patient
Le suivi nutritionnel transforme chaque délivrance de CNO en véritable accompagnement personnalisé.
En aidant le patient à suivre ses progrès, le pharmacien devient un acteur clé de la réussite du traitement nutritionnel.
Le Pharmacien, Coach d’Adhésion et de Confiance
Le comptoir est souvent le premier espace d’écoute.
En dialoguant avec le patient, le pharmacien détecte les difficultés, ajuste les conseils, et encourage la régularité.
Ce rôle de coach d’adhésion renforce la motivation du patient à poursuivre sa prise en charge nutritionnelle.
Une parole valorisante, une explication claire ou un simple “continuez, vous progressez” peut transformer la relation et améliorer durablement l’observance.
Objectif officinal
Suivre le patient, pas seulement la prescription.
Chaque échange devient une opportunité de soutenir la reprise de poids, le retour d’appétit et la confiance.
Le Suivi Nutritionnel Hebdomadaire
Un outil simple, mais précieux : la fiche de suivi hebdomadaire.
Remise au patient, elle favorise son autonomie et renforce le lien de confiance.
Le patient y note :
la date et son poids (à jeun, chaque semaine),
son appétit (bon / moyen / faible),
et le nombre de CNO consommés.
Ce suivi devient un repère motivant.
Lorsque la courbe de poids remonte, c’est la preuve concrète que les efforts paient.
Astuce officinale
En cas de stagnation du poids ou de baisse de prise des CNO après 3 à 4 semaines, un réajustement ou une orientation médicale est recommandé.
Le pharmacien assure ainsi un suivi continu et réactif, coordonné avec le médecin ou le diététicien.
📥 Fiche PDF à télécharger
Fiches de Suivi Nutritionnel à Télécharger
- Fiche Patient – Suivi CNO (A4)
Télécharger - Fiche Équipe Officinale – Protocole & check-list (A4)
Télécharger
Pourquoi ces fiches ?
- Structurer la délivrance au comptoir.
- Soutenir l’observance et le suivi pondéral.
- Gagner du temps avec un cadre clair et prêt à l’emploi.
Ces outils transforment la délivrance en une relation de suivi continue, centrée sur la santé et la confiance.
Patients actifs : la clé du succès nutritionnel
La réussite d’une prise en charge nutritionnelle repose sur un principe simple : impliquer le patient dans son propre suivi.
Quand il comprend les objectifs et suit ses progrès, les résultats s’améliorent nettement.
Pourquoi encourager l’implication du patient
Meilleure observance : les patients impliqués respectent plus facilement la prise de leurs CNO et les conseils alimentaires.
Autonomie renforcée : un tableau de suivi hebdomadaire ou une fiche pratique les aide à gérer eux-mêmes leur progression.
Motivation durable : voir le poids se stabiliser ou l’énergie revenir redonne confiance et envie de poursuivre.
Le rôle du pharmacien dans l’engagement
Le pharmacien est le coach de confiance du patient.
Son accompagnement transforme un simple conseil en véritable soutien thérapeutique.
Valoriser chaque progrès : un mot d’encouragement peut relancer la motivation.
Adapter les conseils en fonction de l’appétit, du goût ou de la tolérance aux CNO.
Utiliser les fiches de suivi patient et équipe pour guider la délivrance et faciliter la coordination avec le médecin ou le diététicien.
Conclusion : Agir Ensemble pour Prévenir la Dénutrition
La dénutrition reste un enjeu majeur de santé publique.
Souvent silencieuse, elle fragilise la santé, retarde la guérison et prolonge les hospitalisations.
Au comptoir, chaque mot compte.
Le pharmacien, par sa proximité et son regard attentif, devient un repère essentiel.
Repérer les signes précoces, orienter, accompagner : voilà le cœur de son rôle.
Grâce aux outils validés : MNA®, critères HAS, suivi pondéral et à la maîtrise des codes LPP, la prise en charge devient claire, efficace et remboursée.
Mais au-delà des chiffres, il y a l’humain.
Le pharmacien est aussi un coach nutritionnel : il conseille, motive et redonne confiance.
Les fiches de suivi, les recettes enrichies, ou le bon choix de CNO font toute la différence.
Chaque geste bienveillant renforce la vitalité du patient.
C’est cette approche à la fois scientifique et humaine qui place l’officine au centre de la lutte contre la dénutrition.
Et vous ?
Comment soutenez-vous vos patients à risque au quotidien ?
Partagez vos pratiques, vos idées, vos réussites : elles inspireront d’autres équipes officinales.


